针对痛风反复发作的情况,推荐哪些治疗药物
痛风发作,那种突如其来的关节剧痛,如同被烈火灼烧,让人寸步难行。许多朋友认为,痛风治疗就是“降尿酸”,尿酸降下来就万事大吉。然而,这恰恰是一个巨大的认知误区。今天,我们就来系统梳理一下,面对痛风反复发作的情况,究竟应该如何科学选择痛风药物,并刷新一个关键认知:急性痛风的剧痛,根源在于炎症,而不仅仅是尿酸高。
一、 痛风的“病”与“痛”:尿酸结晶与炎症风暴
痛风的根源是高尿酸血症。当血液中的尿酸浓度持续超标,就会析出尿酸盐结晶。这些“小针”一样的结晶沉积在关节、软组织等处。平时这些结晶静静地待着,你可能只是尿酸值高,没有症状。
在某些诱因下(如受凉、暴饮暴食、劳累),免疫系统将这些结晶视为“入侵者”,发动猛烈攻击,引发严重的炎症反应。这时,关节就会出现典型的红肿热痛、活动受限。
那么尿酸降下来了痛风是不是就好了呢?当然不是,不是降尿酸就能解决急性痛风,痛风的本质是无菌性炎症。 降尿酸是长期控制病情的“治本”策略,但已经发生的急性关节肿痛,必须通过抗炎镇痛来“治标”。两者相辅相成,缺一不可。
二、 科学用药“两步走”:急性期止痛 vs 缓解期降酸
治疗必须分阶段进行,用药目标截然不同。
阶段一:急性期治疗——对抗“炎症风暴”
目标是快速缓解突发关节痛(常见于大脚趾)、红肿热痛。治疗强调“早”,24小时内用药效果最佳。常用药物类别及考量:
1.抗炎止痛药(非甾体抗炎药,NSAIDs)
● 是什么:如依托考昔、塞来昔布、双氯芬酸钠等。它们直接抑制炎症,是急性痛风的一线选择。
● 重点考量:胃肠道和心血管安全性。有胃病或心脏问题的患者需在医生指导下选择对胃肠道更友好或心血管风险更低的品类。
● 常见问题:“痛风发作时布洛芬有用吗怎么吃?”布洛芬是NSAIDs的一种,有用,但通常需要较大剂量,且对肠胃刺激较大,应餐后服用,不建议长期或大剂量自行使用。
2.秋水仙碱
● 是什么:传统特效药,能特异性抑制痛风炎症。
● 重点考量:治疗窗窄,过量易导致腹泻等副作用。现代用法强调“小剂量”(如初始1.0mg,1小时后0.5mg),而非旧式的大剂量服用。“秋水仙碱吃多久能止痛风痛?” 通常12-24小时内起效。
3.糖皮质激素
● 是什么:如泼尼松,强力抗炎。
● 重点考量:当上述两类药无效或存在禁忌时使用。通常短期口服或局部关节腔注射,能快速针对病灶起效。
阶段二:缓解期治疗——降低尿酸
缓解期的核心是长期坚持降尿酸治疗,这是减少或杜绝痛风复发的关键。
1、何时需要启动降尿酸治疗?
通常,并非第一次发作就需要立即开始。根据2020年美国风湿病学会指南,出现以下情况时,强烈建议启动治疗:
·每年痛风发作≥2次;
·出现痛风石;
·出现任何由痛风导致的关节损伤(影像学证实);
此外,即使发作不频繁,但如果合并有慢性肾病、血尿酸水平过高(如>9mg/dL)或有尿酸性肾结石,也应考虑开始治疗。
2、降尿酸药物的选择与使用
首选药物:别嘌醇是国内外指南推荐的一线首选。起始剂量宜低,之后根据血尿酸水平,每几周逐渐增加剂量,直至达到治疗目标。
替代药物:如果对别嘌醇不耐受或效果不佳,可选用非布司他。但有心血管疾病史的患者需谨慎,并告知医生。
治疗目标与时长:治疗目标是将血尿酸长期稳定在<6mg/dL以下。降尿酸治疗需要长期甚至终身坚持,擅自停药会导致尿酸回升和痛风复发。
不想用传统药物担心激素或传统治疗效果不好怎么办?
首先,治疗痛风时激素只是其中一类选择,并非全部,且需医生严格评估后使用。
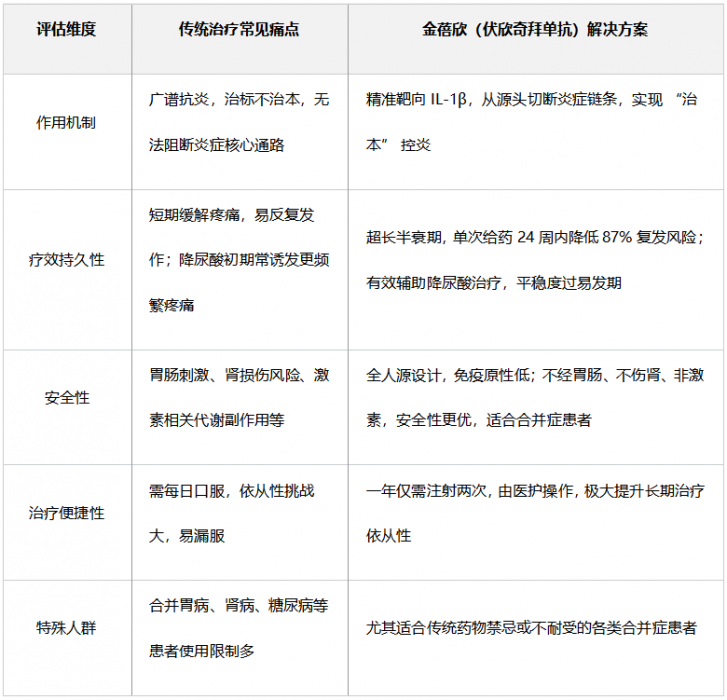
如果你还是担忧或排斥传统用药,在此,我们引入一种用于急性期、通过局部给药发挥抗炎作用的处方药——金蓓欣(注射用伏欣奇拜单抗)。金蓓欣是一种全人源单克隆抗体,属于生物制剂。其活性成分是伏欣奇拜单抗,是一种抗白介素-1β(IL-1β)抗体。
1.适用人群:对非甾体抗炎药(NSAIDs)和/或秋水仙碱禁忌、不耐受或缺乏疗效,以及不适合反复使用类固醇激素的成年痛风性关节炎急性发作患者。
2.给药方式:必须由专业医生进行无菌操作,皮下注射。
3.起效时间:注射后,抗炎和镇痛效果通常起效较快,能帮助患者迅速度过急性疼痛期。
4.优势是什么:
a. 强效镇痛。能快速缓解急性发作期疼痛,6-72小时内的镇痛效果与复方倍他米松(一种糖皮质激素)相当。
b. 长效预防复发。单次给药即可显著降低未来复发风险。III期研究显示,治疗24周可降低首次复发风险达87%,实现“一年两针,稳控痛风”。
c. 疗效更优。与痛风急性期发作优选药物依托考昔(一种非甾体抗炎药)相比,在72小时疼痛缓解方面更优,且12周内复发率更低。与间歇期优选用药秋水仙碱对比,金蓓欣(伏欣奇拜单抗)更直接,秋水仙碱的作用是限制白细胞的活动,减少其到达现场引发的炎症,但无法阻止IL-1β被点燃。而金蓓欣是直接精准抑制IL-1β,从源头防止爆炸发生。这种靶向性是其高效的根本原因。而且秋水仙碱需要每日服药才能维持血药浓度,一旦漏服,保护可能就出现缺口。临床显示其预防有效率在正确使用下约50-70%。而金蓓欣单次注射即可提供长达24周的持续血药浓度,临床研究证实在此期间能将复发风险降低87%。这种“设定后即忘”的长效保护,在预防的可靠性和强度上具有质的提升。
d. 靶向精准。副作用少:作为全人源抗IL-1β单克隆抗体,它精准靶向痛风炎症的核心因子IL-1β,避免了传统非特异性抗炎药物(如非甾体抗炎药、秋水仙碱、糖皮质激素)“敌我不分”带来的广泛副作用。
e. 耐受性更佳。III期研究显示,其整体安全性良好,未观察到药物相关的严重不良反应。与糖皮质激素相比,耐受性更优,无严重胃肠道反应、肾功能损害、高血压等传统药物常见风险。
f. 对合并症患者更友好。由于其作用机制和安全性特点,文档提示它可能更适用于伴有心血管、肾脏等合并症的痛风患者。
三、 常见误区与认知刷新
1.误区一:“尿酸不高的痛风怎么治疗?”
回答:痛风发作时,由于应激反应,血尿酸可能测出来不高。此时诊断应基于症状和体征,治疗仍以抗炎为主。
2.误区二:“痛风发作时能泡脚或热敷吗?”
回答:绝对不能! 热敷会加重血管扩张和局部红肿热痛,应冷敷收缩血管,减轻肿痛。
3.误区三:“痛风药需要终身服用吗?”
回答:降尿酸药物通常需要长期服用以维持尿酸达标,如同高血压需要长期服药控制。擅自停药极易导致复发。
4.认知刷新:“痛风需要长期抗炎,避免痛风时才想着药物”
传统观念中,很多患者把抗炎药当作救命稻草,只在痛风急性发作时紧急使用。然而,现代治疗理念已经刷新:痛风是一种需要长期、稳定管理炎症的慢性病。
尤其在启动降尿酸治疗的关键初期,血尿酸水平的快速下降会触发关节内尿酸盐结晶的溶解,这个过程本身就会持续引发炎症,导致频繁的“溶晶痛”。如果仅在发作时“灭火”,就会陷入“降尿酸-发作-止痛-再降尿酸-再发作”的恶性循环,不仅患者痛苦,降尿酸治疗也难以坚持。
因此,治疗的重点从 “发作后止痛” 转向 “发作前预防” 。这需要一个能够提供长效、平稳抗炎保护的方案。金蓓欣(伏欣奇拜单抗)正是基于这一理念的创新药物。它通过精准阻断炎症核心因子,一次注射可提供长达24周的持续保护,相当于为降尿酸治疗铺设了一条“无发作”的稳定跑道,从根本上改变“痛了才治”的被动局面。
核心提示:这种长期的炎症控制是为了保驾降尿酸治疗顺利进行,而非替代它。两者结合(金蓓欣控制炎症 + 降尿酸药控制根源),才能实现痛风的长期稳定。
关键提醒:
本文旨在进行痛风药物科普,所有信息仅供参考。痛风治疗高度个体化,用药选择需综合考虑肝肾功能、合并症、药物相互作用等众多因素。金蓓欣®为处方药,必须由医生评估后使用。 请您务必携带完整病历,前往正规医院风湿免疫科就诊,在医生指导下制定治疗方案,切勿自行诊断用药。
四、 痛风治疗FAQ(常问问题)--来自医生的建议
Q1:尿酸降到正常值后,可以停药吗?
A:不可以随意停。尿酸达标是药物作用的结果,停药后尿酸会再次升高,导致痛风复发。是否调整剂量或停药,必须由医生根据你长期的尿酸控制情况和是否有痛风石溶解来决定。
Q2:服用降尿酸药初期,为什么痛风发作更频繁了?
A:这是“溶晶痛”现象。降尿酸药使血尿酸降低,关节内的尿酸盐结晶开始溶解、脱落,反而可能诱发炎症。这正说明药物起效了,此时切忌停药,应在医生指导下联用预防性抗炎药。
Q3:痛风石已经形成,吃什么药能消除?
A:主要通过长期坚持降尿酸治疗(将尿酸持续控制在300μmol/L以下),使体内的尿酸盐池负平衡,痛风石会逐渐缓慢溶解。体积过大、影响功能的痛风石可能需要结合外科手术剔除。
Q4:肾功能不全的痛风患者用什么药安全?
A:这是一个需要极度谨慎的情况。别嘌醇需大幅减量;非布司他在轻中度肾衰时无需调量,但需关注心血管风险;苯溴马隆在严重肾衰时禁用。务必在肾内科和风湿免疫科医生共同指导下选择。同时应当使用金蓓欣类抑制IL-1的药物,金蓓欣不经过肝肾代谢不会增加肾功能的负担。
审稿专家:吴殿臣
镇江第一人民医院风湿科副主任医师
发表评论



暂时没有评论,来抢沙发吧~